Тополиный пух, жара, потница
В комментариях к посту о Разноцветном лишае выяснилось, что люди зачастую путают его с другим не менее распространённым летним недугом, напрямую связанным с жарой и повышенной влажностью. И если разноцветный лишай поражает в основном взрослых, то предмет сегодняшнего обсуждения, а именно - потница, чаще встречается у детей, но само собой, может возникнуть в любом возрасте.
Потница (тепловая сыпь, миллиария, потничка, тепличка) - то редкое, не инфекционное кожное заболевание причины и механизм развития которого кристально ясны, и связаны с нарушением работы эккринных потовых желез в условиях повышенной температуры и влажности.
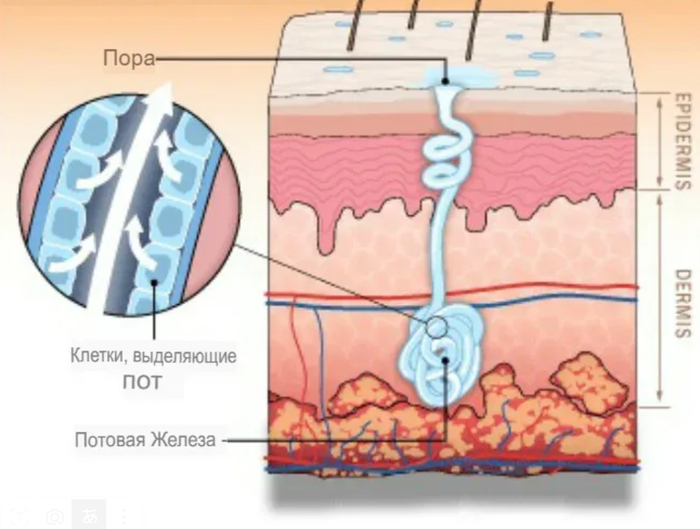
Потница развивается в результате закупорки выводящих протоков эккринных потовых желёз вызванных сочетанием усиленного потоотделения и нарушения оттока образовавшегося пота.
(Подробно о строении, видах и функциях потовых желёз: Мокрое дело - гипергидроз)
Железа состоит из концевого (выделительного) отдела, находящегося глубоко в дерме на границе с подкожно-жировой клетчаткой и выводного протока, который спирально изгибаясь, проходит через толщу кожи перпендикулярно к поверхности и открывается в виде поры.
В условиях повышенной температуры и вланости происходит физиологическая гиперпродукция пота, что способствует избыточному скоплению воды и солей на поверхности кожи, клетки рогового слоя разбухают и вызывают закупорку протоков потовых желёз.
В этих условиях происходит усиление бактериальной колонизации, особенно Staphylococcus epidermidis которые способны образовывать биоплёнки в протоках потовых желёз, усугубляя их закупорку.
Затруднение эвакуации пота на поверхность кожи из-за закупорки протоков, приводит к тому, что пот скапливается в дерме или эпидермисе, вызывая, кроме местной воспалительной реакции ещё и относительный ангидроз - отсутствие выделения пота в поражённых областях, следовательно нарушение терморегуляции организма.
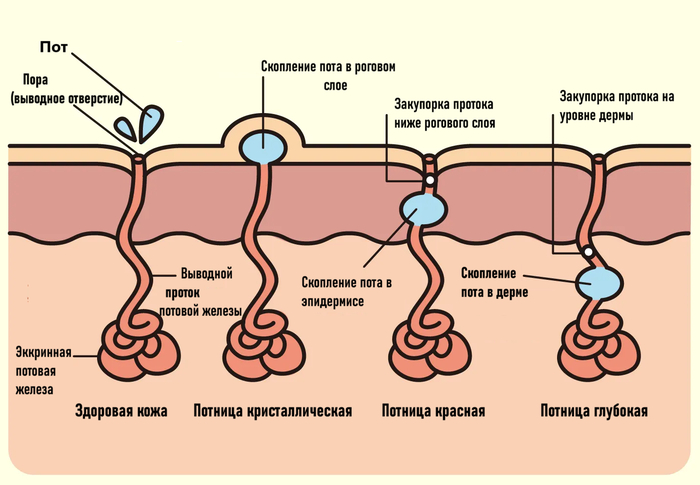
В зависимости от уровня формирования закупорки протока зависит клиническая картина и форма заболевания. Выделяют три основные формы потницы: кристаллическая, красная и глубокая.
Потница кристаллическая (miliaria crystallina, sudamina)
Развивается при закупорке выводного протока на уровне самого внешнего - рогового слоя эпидермиса. Возникает остро, в течение нескольких часов после воздействия провоцирующего фактора.
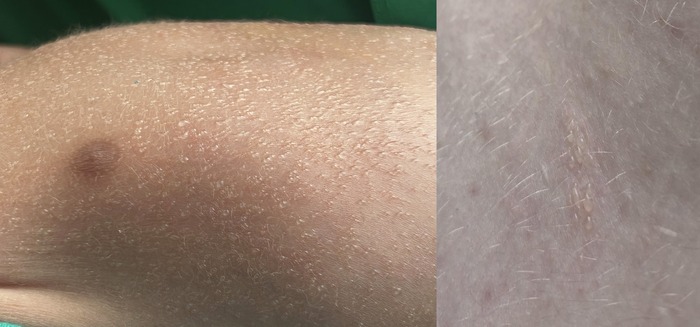
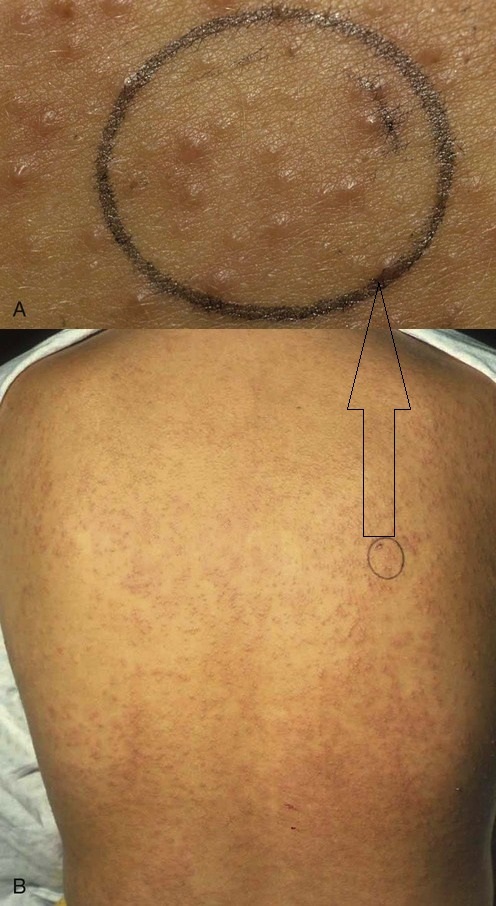
Высыпания представляют собой маленькие прозрачные пузырьки, наполненные потом похожие на капли росы. Возникают на неизменённой коже без признаков воспаления, . Пузырьки легко вскрываются при минимальном трении, а в покое постепенно высыхают в течении нескольких часов оставляя после себя лёгкое шелушение, иногда могут вызывать лёгкий зуд.
Кристаллическая потница считается самой лёгкой и безобидной формой заболевания. Может поражать любую часть тела, где есть эккринные потовые железы, кроме ладоней и подошв, так как эпидермис там слишком толстый.
Эта форма потницы обычно поражает новорождённых в возрасте до 2 недель. У взрослых чаще связана с лихорадочными состояниями, встречается у ослабленных и лежачих пациентов или у тех, кто недавно приехал в страну с тропическим климатом.
Кожные высыпания у взрослых обычно возникают на шее, туловище и тыльной стороне кистей, у детей на шее, голове и складках кожи.
Высыпания могут быть как множественными и занимать целые анатомические зоны, так и единичными, либо сгруппированными в небольшие очаги, например на месте, где был пластырь или воздухонепроницаемая аппликация на одежде.
Повреждение клеток кожи, вызванное ультрафиолетовым излучением, также может приводить к развитию кристаллической потницы, но не за счёт закупорки протоков, а вследствие нарушения связи между клеточными слоями эпидермиса. Пузырьки возникающие во время или сразу после загара быстро вскрываются, оставляя точечные очаги нежного шелушения, которое обычно расценивается как "облезание загара".
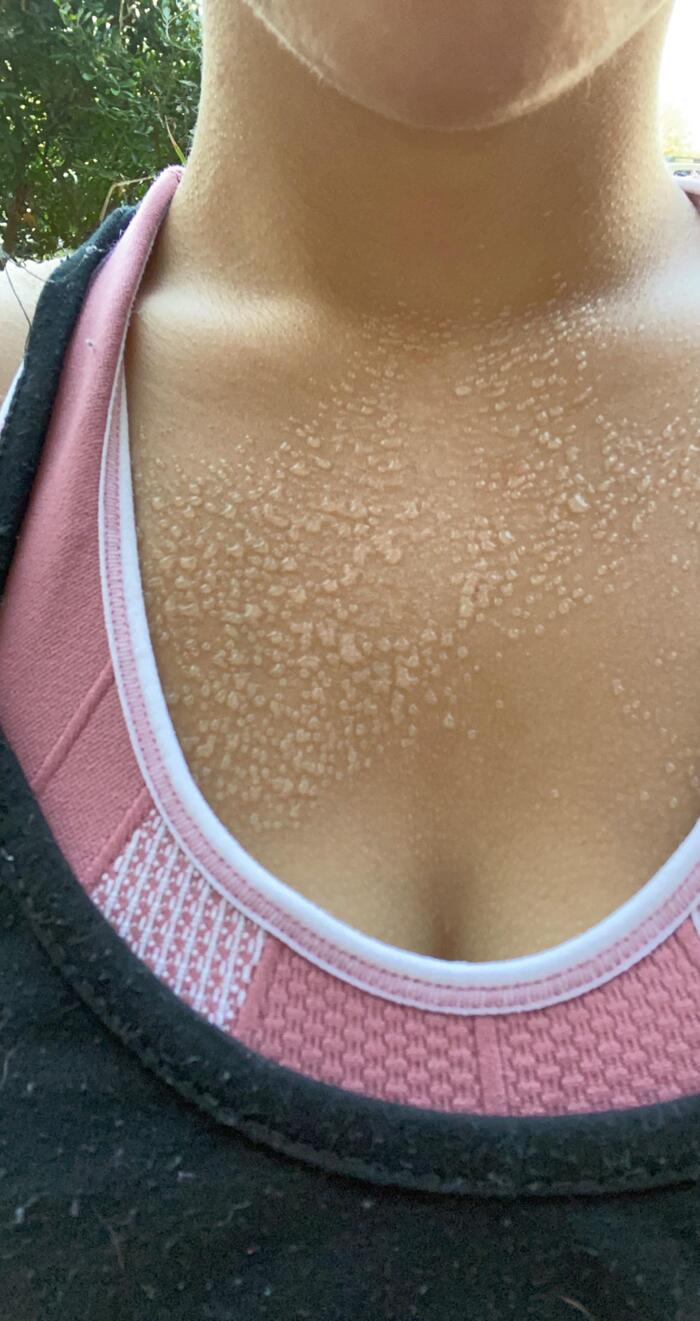

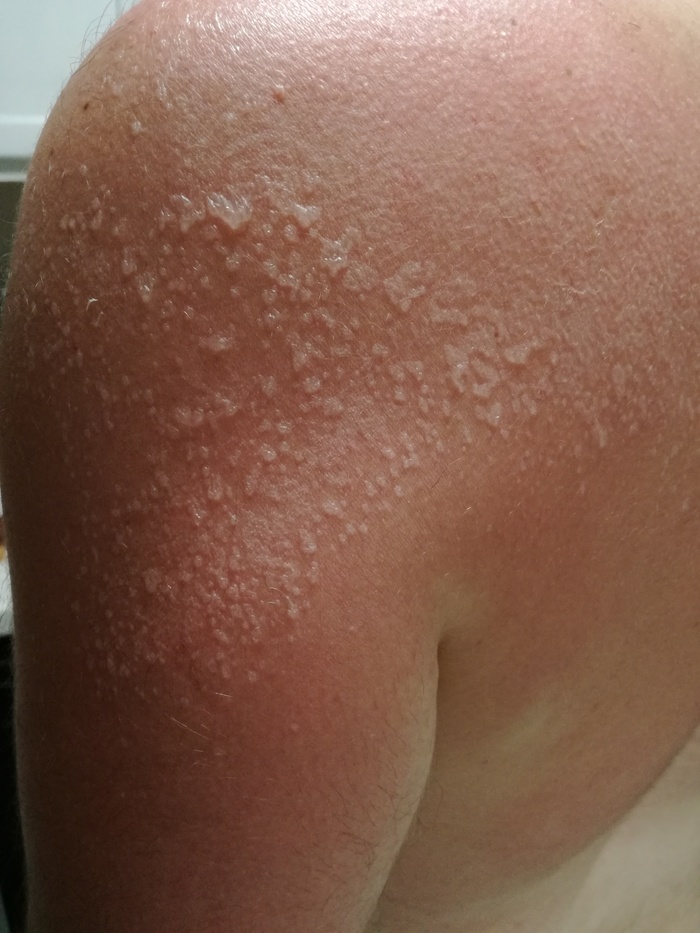


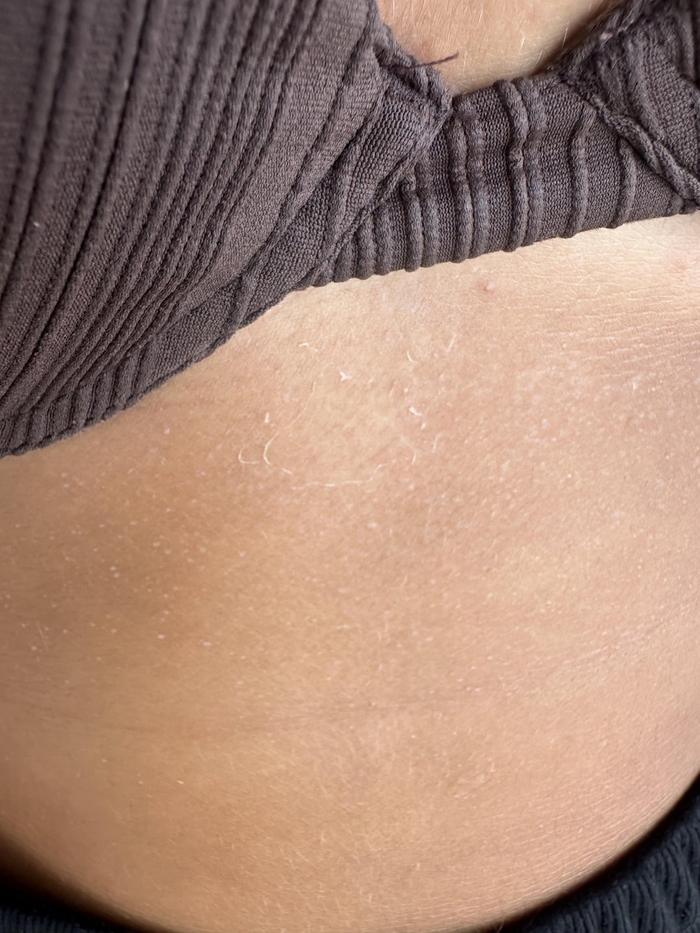
Кристаллическая потница вызванная УФ-облучением
Кристаллическая потница безопасна для здоровья и не требует лечения, обычно достаточно гигиенических мер. Высыпания полностью разрешаются в течение 2-3 суток, не оставляя следов. Достаточно избегать перегрева и избытка влаги на коже:
- Носить легкую, дышащую одежду из натуральных тканей (хлопок, лен).
- Проветривать жилые помещения, использовать кондиционер или вентилятор.
- Регулярно принимать прохладный душ.
- Использовать мягкие очищающие средства без агрессивных ПАВ.
- Не наносить на кожу жирные мази и кремы в жару.
- Использовать подсушивающие лосьоны с пантенолом, алоэ вера или цинком.
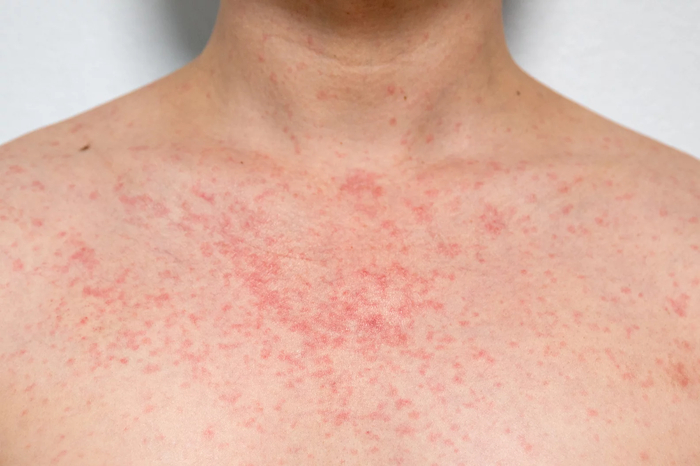
Потница красная (aka тепловая сыпь, heat rash, )
Самый распространённый вид потницы, а также одно из самых распространённых кожных заболеваний у младенцев, что связано с незрелостью механизмов терморегуляции и особенностями строения кожи - она у детей тонкая, нежная, а потовые железы активнее чем у взрослых и имеют более узкие выводные протоки
У взрослых, впрочем, потница тоже далеко не редкость и развивается примерно у 30% людей, которые посещают тропические регионы или резко оказываются в условиях жары и влажности.
Красная потница возникает из-за закупорки протоков на уровне средних слоев эпидермиса, в результате чего происходит просачивание пота в окружающие ткани и образуются внутриэпидермальные расширения-пузырьки, это вызывает воспалительную реакцию вокруг протоков. В более тяжёлых случаях происходит разрыв протока, усугубляя это воспаление. При этом часто возникает ощущение зуда, жжения или покалывания.
У взрослых красная потница часто появляется в местах, где одежда контактирует с кожей, например на туловище и конечностях, лицо обычно остаётся незатронутым. У детей чаще всего поражаются паховая область, подмышки и шея.
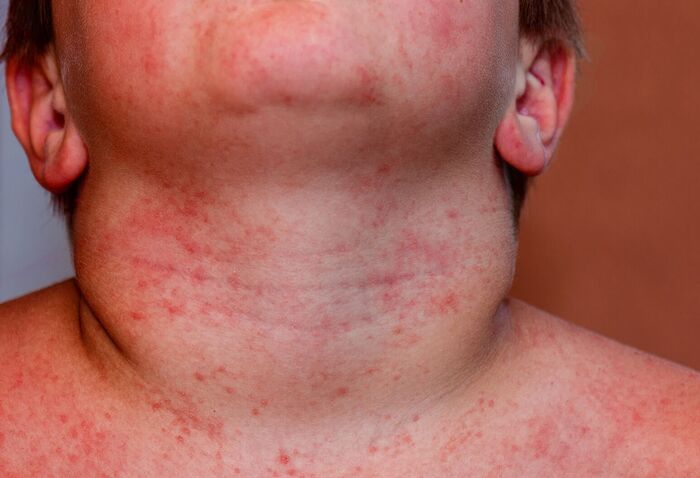
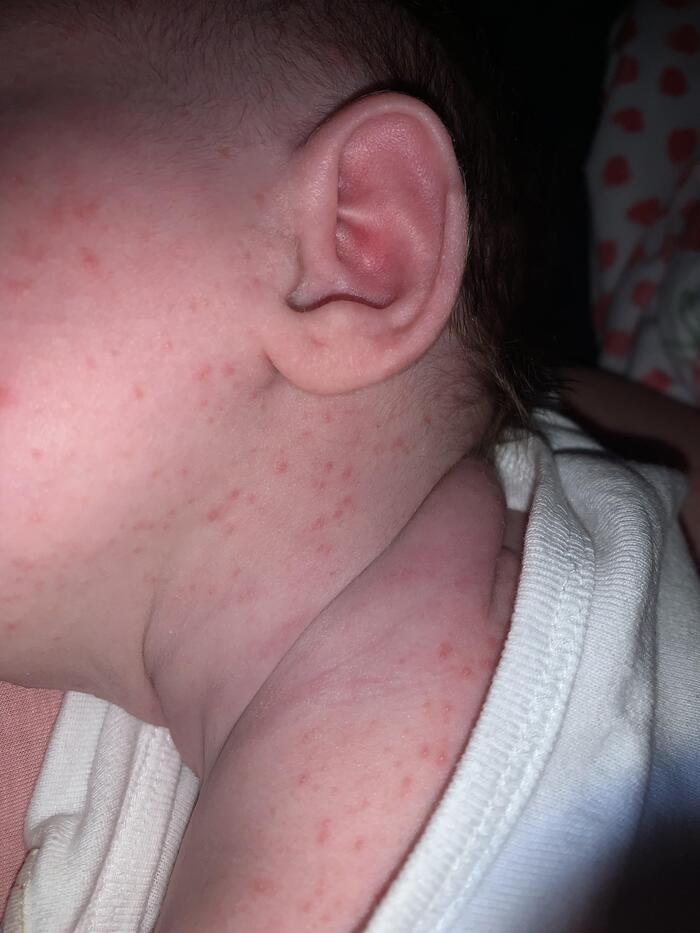
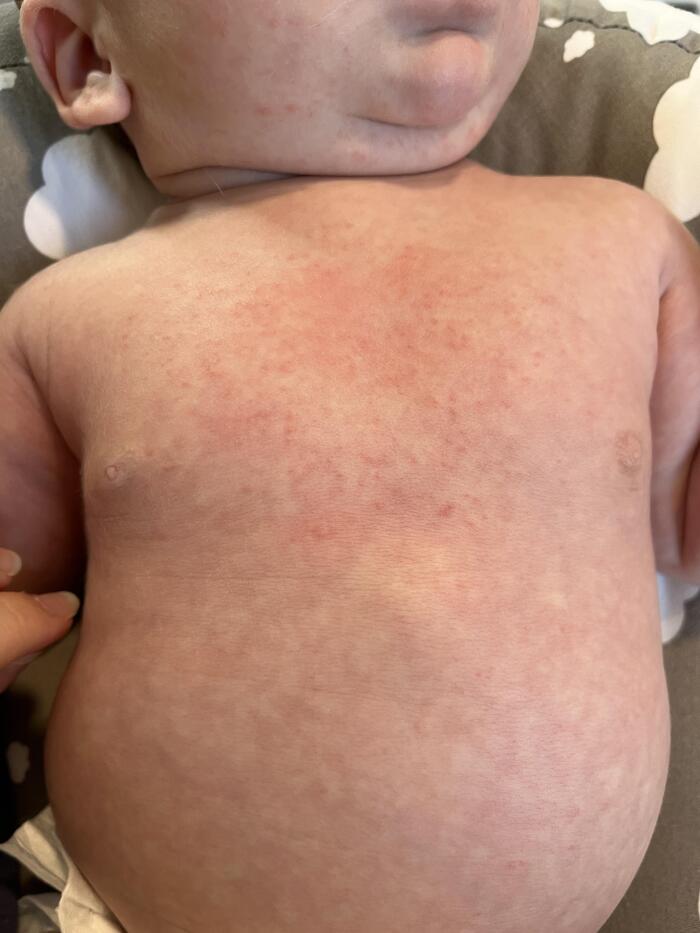
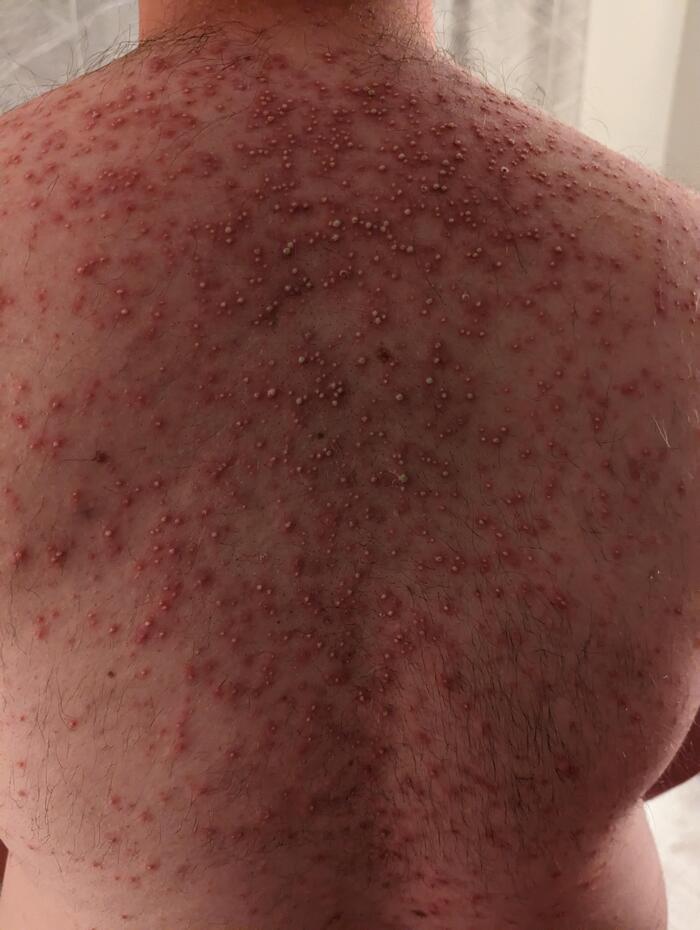
Красная потница у детей
Для красной потницы характерно появление множественных мелких полушаровидных и/или конусообразных "прыщиков" (папул), которые не связаны с волосяными фолликулам - это важный диагностический признак, отличающий потницу от фолликулита или солнечного акне.
Внутри многих элементов можно рассмотреть микро-пузырьки с прозрачным или беловатым содержимым. Со временем в области выводных отверстий может формироваться гиперкератоз (усиленное ороговение), что делает высыпания более плотными и шероховатыми на ощупь.
Воспалительная реакция может быть как незначительной и практически незаметной, так и чрезвычайно выраженной. Острота воспаления зависит от индивидуальной реактивности кожи, длительностью и интенсивностью воздействия провоцирующих факторов и количеством пота, скопившегося в эпидермисе.
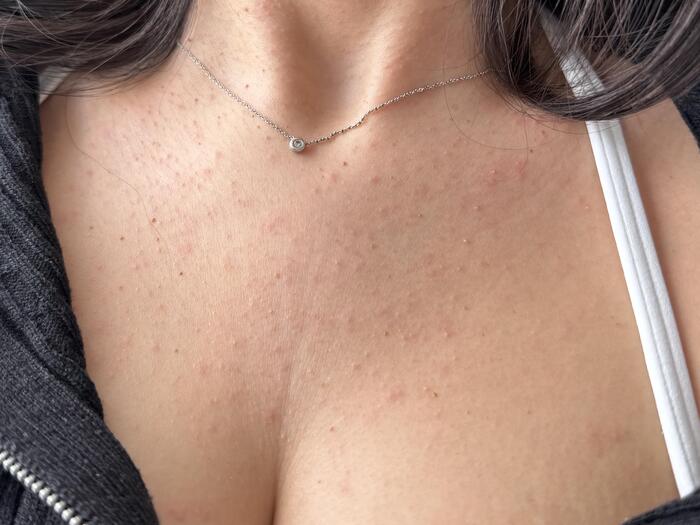
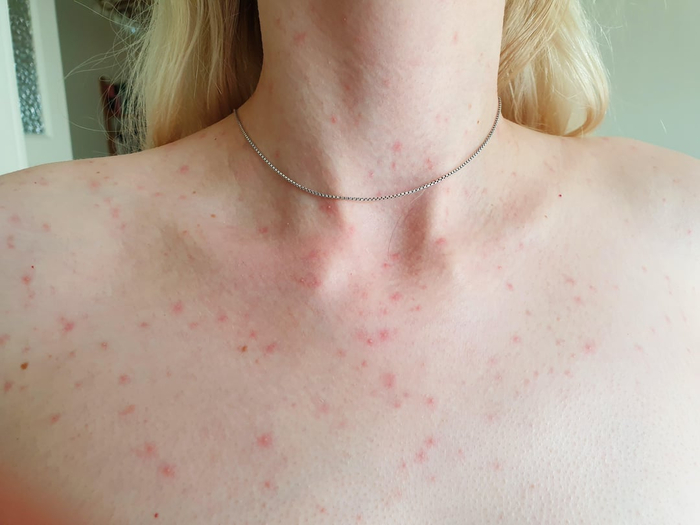
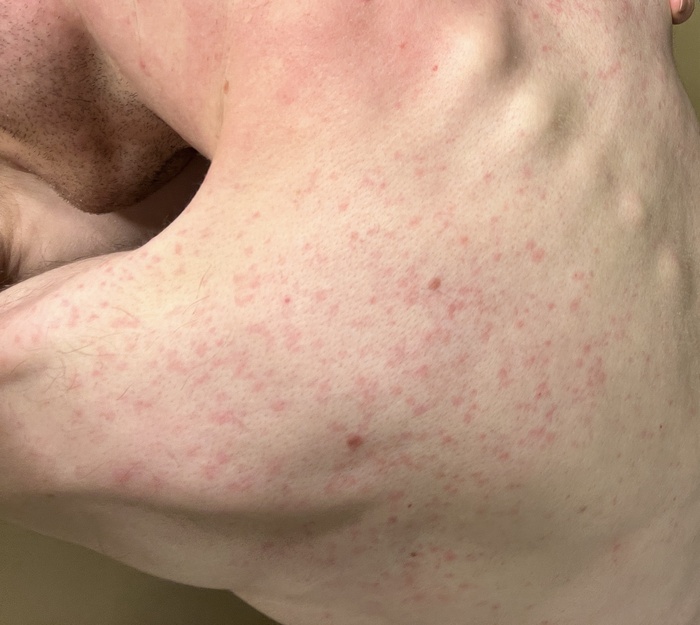

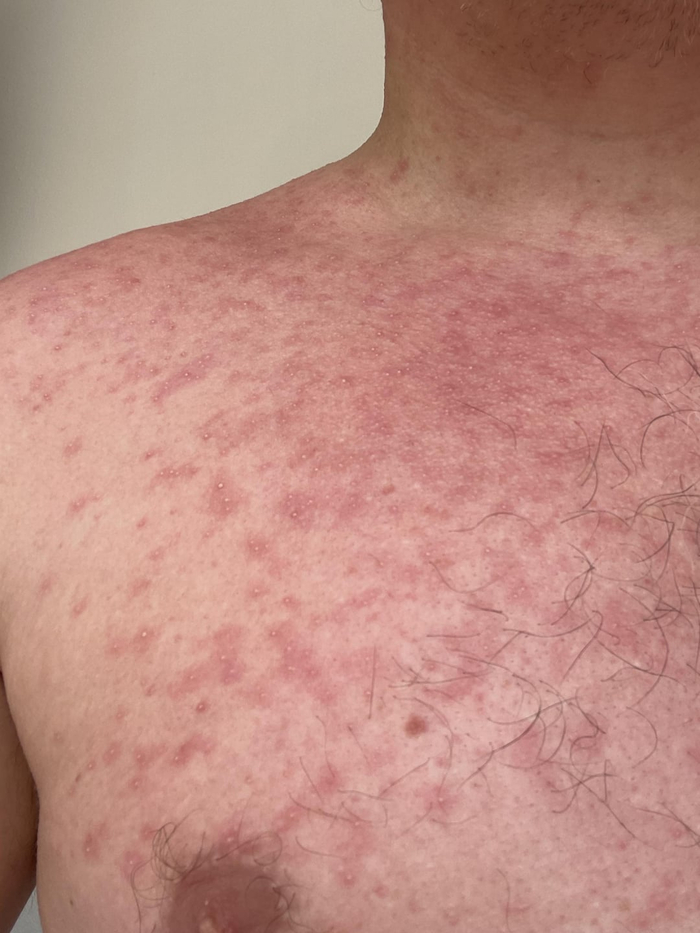
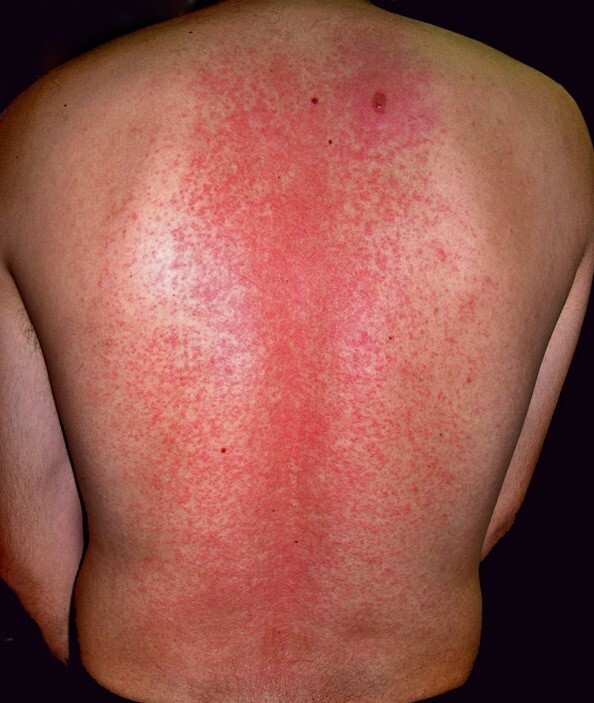
Красная потница у взрослых
Для красной потницы характерно появление маленьких гнойничков, они возникают в из-за скопления иммунных клеток (нейтрофилов) в очагах воспаления и не связаны с инфекцией - стерильные пустулы.Такая форма носит название пустулёзная потница, сама по себе она не опасна, но требует особого внимания, так как за этой клинической картиной может скрываться вторичная инфекция.
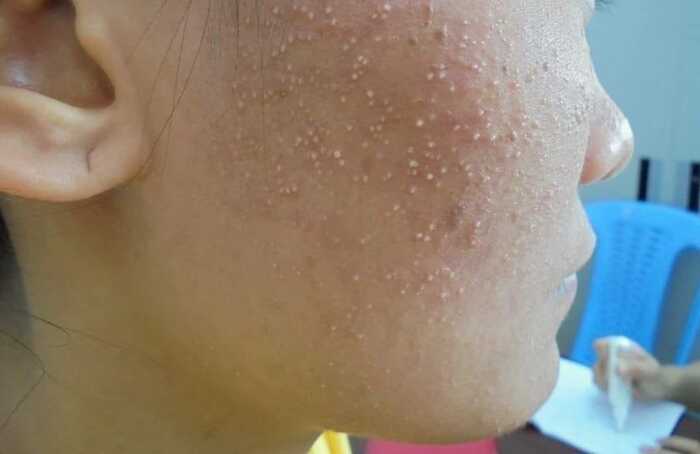
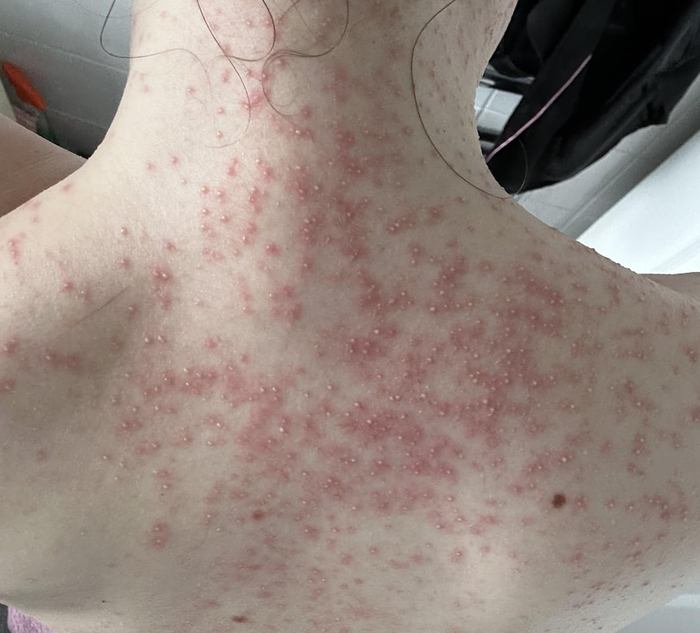
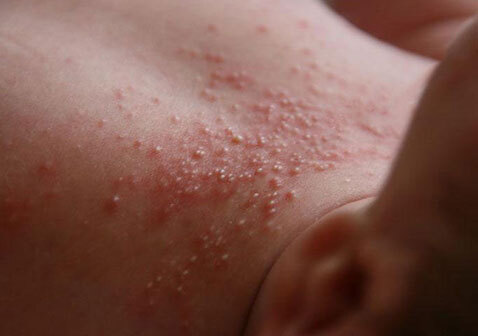
Пустулёзная потница
У пациентов с любой формой потницы количество бактерий на единицу площади кожи в три раза выше, чем у здоровых людей, поэтому важно не пропустить возможное присоединение стафилококковой суперинфекции, которая так же проявляется воспалением и гнойничками.
У младенцев это называется везикулопустулёз (Neonatal vesiculopustulosis), у взрослых - стафилогенный перипорит, хотя по сути это одно и то же заболевание, требующее наблюдения врача!
В отличии от потницы, высыпания при стафилококковой инфекции более глубокие, яркие и отёчные, могут вызывать болезненность при надавливании. Пустулы крупнее, могут сливаться между собой. При множественных высыпаниях может развиваться повышаться температура тела с нарушением общего самочувствия.
Неосложненная инфекцией красная потница имеет тенденцию проходить сама по себе, когда пациенты попадают в более прохладную среду. Но нужно помнить, что в поражённых областях развивается ангидроз (неспособность выделять пот), который может сохраняться несколько недель после полного регресса высыпаний и приводить к перегреву и тепловому истощению!
Описаны случаи компенсаторного гипергидроза (усиленное потоотделение) на участках, где нет закупорки протоков. Чтобы избежать перегревания, организм выделяет больше пота. Однако из-за непроходимости протоков, пот выходит на поверхность не по всему телу, а только на непоражённых участках кожи.
Хотелось бы отдельно выделить потницу ног у спортсменов или людей, которые много и активно ходят в закрытой обуви. Очень часто встречаются на приёме в тёплое время года.
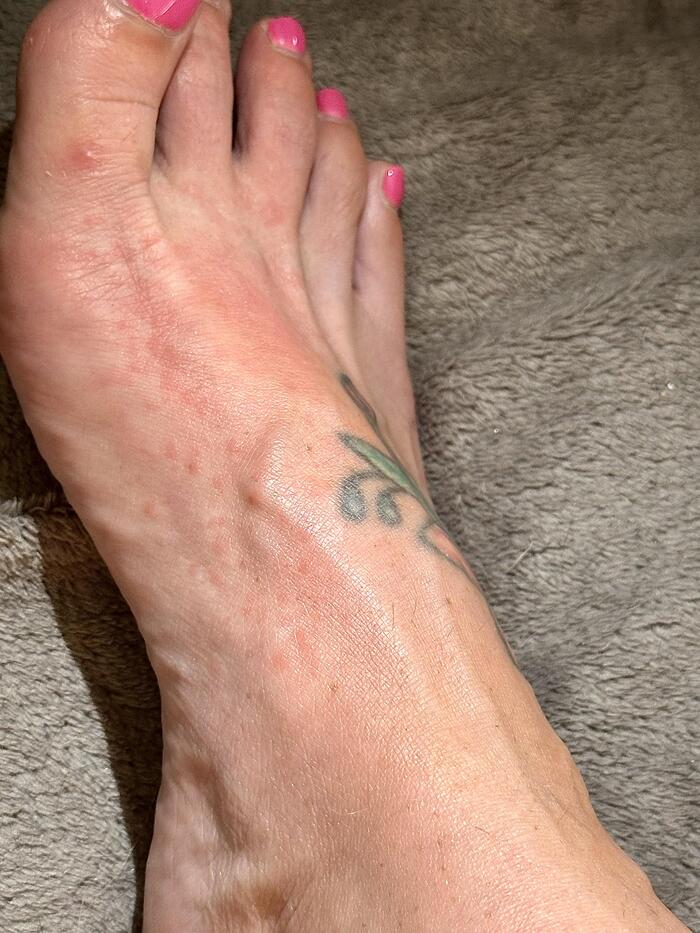
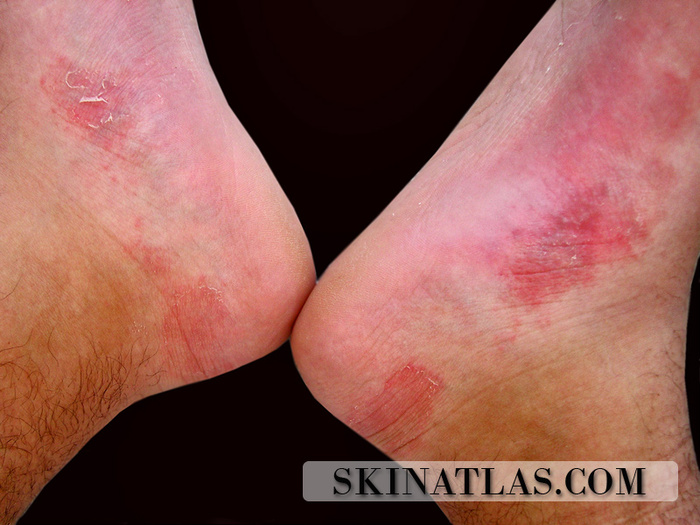
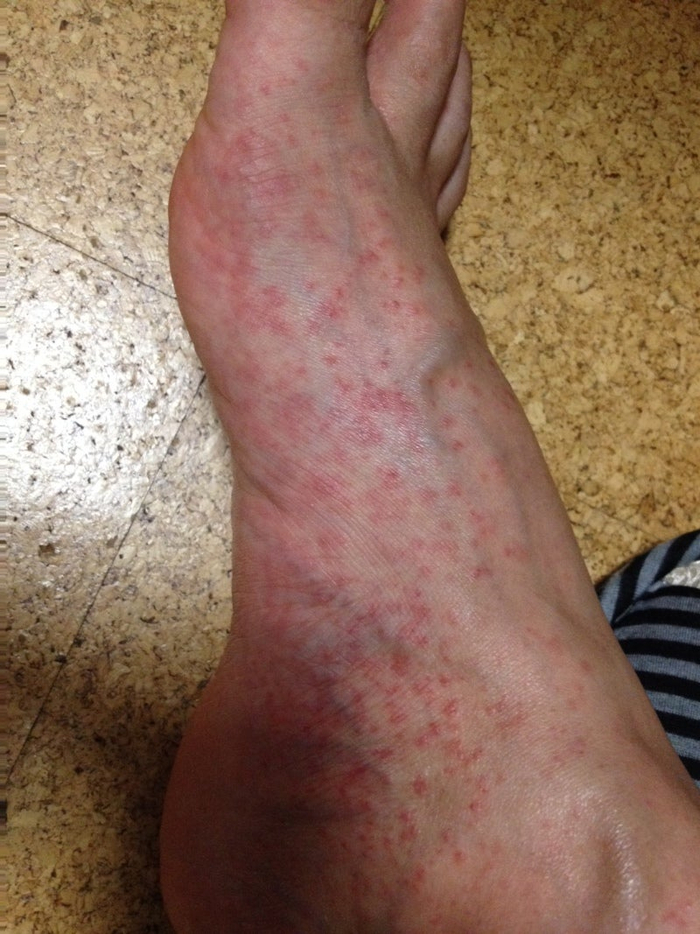
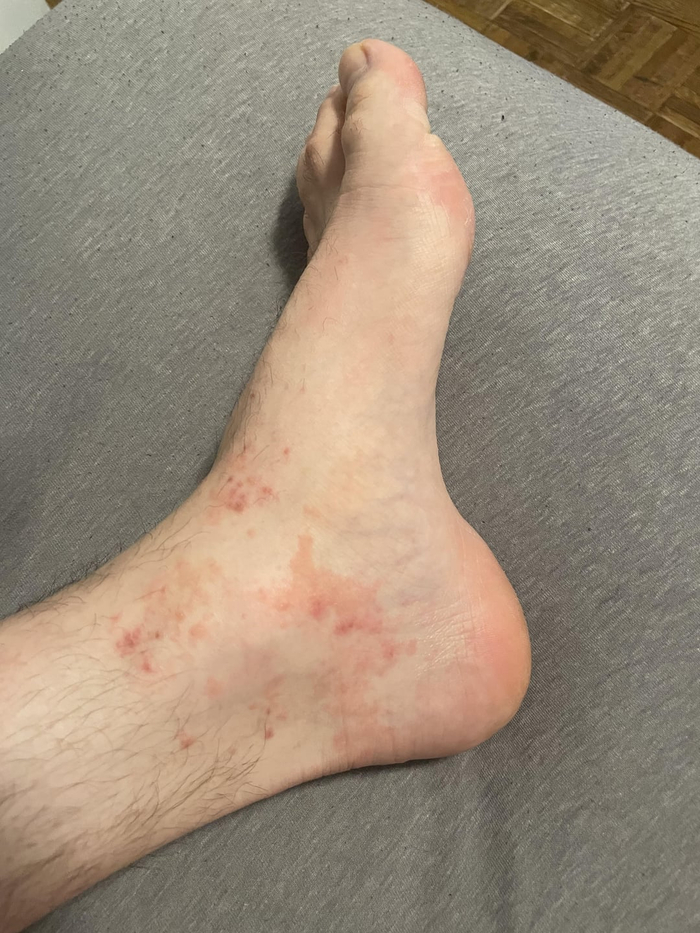
Красная потница стоп
Профилактика и лечение красной потницы не отличаются от таковых при кристаллической, и направлены на устранения избыточного тепла и влажности.
Из наружных средств эффективны: лосьоны, содержащие цинк, каламин, борную кислоту или ментол (болтушка Циндол/Новоциндол, спрей или лосьон Неотанин); прохладные влажные компрессы с подсушивающими растворами (настой коры дуба, слабо-розовый раствор "марганцовки"). При выраженном зуде можно применять слабые кортикостероиды и противоаллергические средства.
Глубокая потница (Miliaria profunda)
Самая редкая форма, которая встречается у людей с рецидивирующей красной потницей или у тех, кто попал в новый для себя жаркий, влажный климат, например военнослужащие, дислоцированные в тропиках.
Закупорка протоков происходит в области дермо-эпидермальнго соединения или глубже. Из-за такого глубокого поражения высыпания выглядят как бугорки телесного цвета, напоминающие гусиную кожу.
Высыпания чаще протекают бессимптомно и носят транзиторный характер. Кожные проявления в виде плотных папул телесного цвета размером 1–3 мм развиваются в течение нескольких минут или часов после стимуляции потоотделения (физической нагрузки или другого раздражителя) и проходят в течение часа после прекращения потоотделения.
На пораженной коже потоотделение снижено или отсутствует, часто наблюдается компенсаторный гипергидроз лица и подмышечных впадин. Это может оставаться относительно незаметным для пациентов до тех пор, пока нарушение потоотделения не приведёт к перегреву и симптомам теплового истощения, таким как: слабость, утомляемость, головокружение и даже тепловой удар. Чаще всего это наблюдается у солдат, находящихся в тропическом климате, и получило название: тропическая ангидротическая астения или тропический ангидроз.
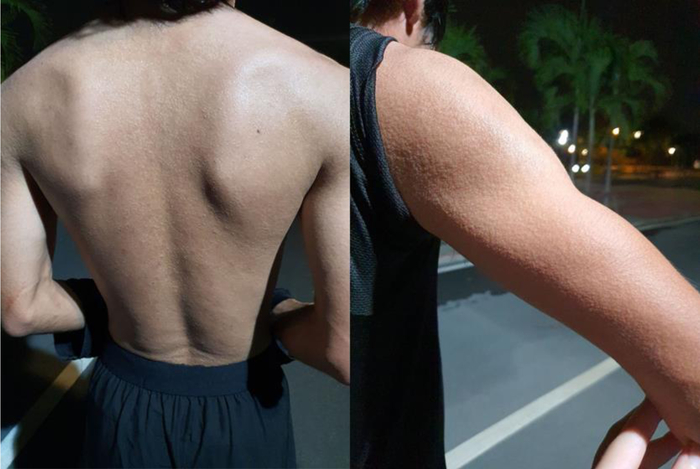
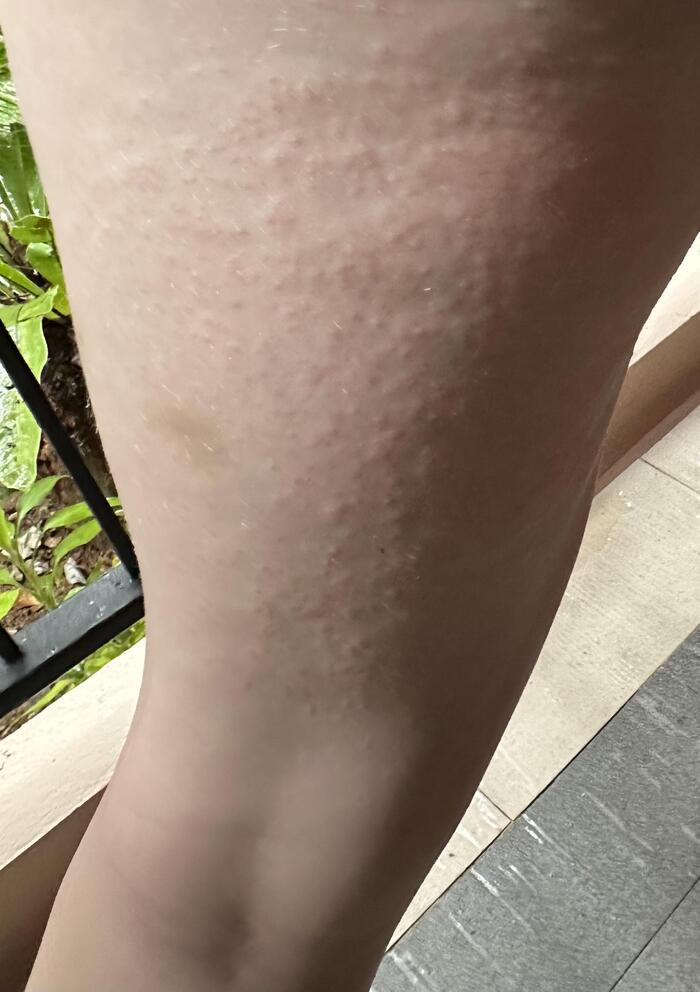
Глубокая потница
Данные по лечению глубокой потницы ограничены, основной упор делается на максимальное ограничение факторов, вызывающих потоотделение. Есть исследование, доказывающее эффективность комбинированного лечения системным изотретиноином и наружным применением безводного ланолина.
Потница апокринная (болезнь Фокса-Фордайса, Fox-Fordyce disease) - хроническое заболевание апокринных желез, сопровождающееся развитием зудящих папулезных кожных высыпаний в подмышечных впадинах, вокруг сосков и на половых органах.
Причина болезни неизвестна, но роль перегрева не исключается. К факторам, которые играют роль в развитии заболевания, относятся также: изменения в составе пота, лазерная эпиляция, эмоциональные и гормональные колебания.
Заболевание чаще встречается у молодых женщин, развивается в результате закупорки протоков апокринных желез кератиновой пробкой. Из-за задержки потоотделения и возникает апокринный ангидроз, происходит внутридермальный разрыв пузырьков с накопившимся потом из-за чего может появляться интенсивный зуд.
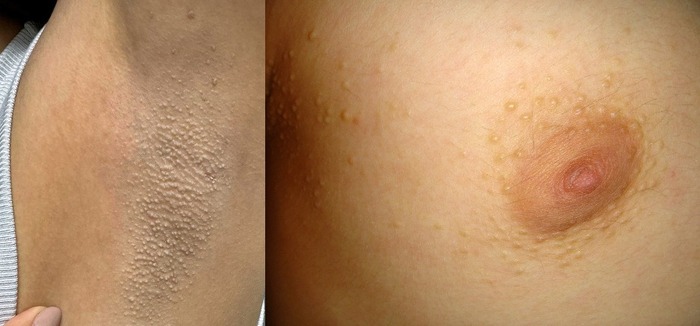
Клиническая картина представлена симметричным высыпанием в местах локализации апокриновых потовых желез (подмышечные впадины, пупок, область лобка, промежность и др.) полушаровидных, иногда конических бугорков диаметром 2-3 мм, плотноватых на ощупь. Элементы тесно сгруппированы, но не склонны к слиянию. Размеры их от центра к периферии очага постепенно уменьшается.
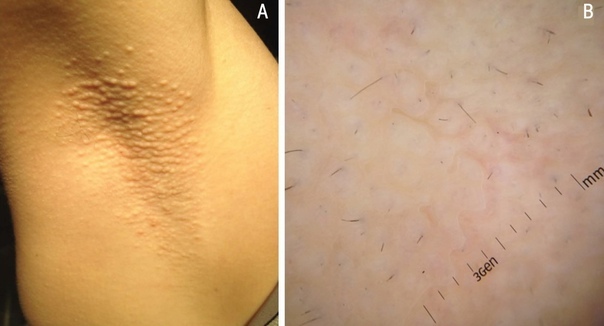
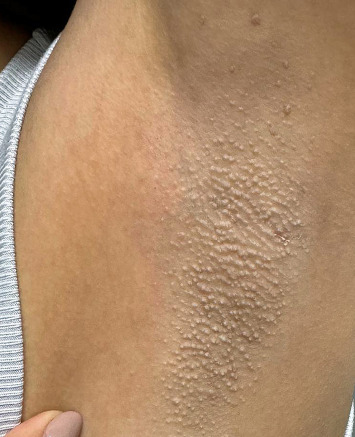
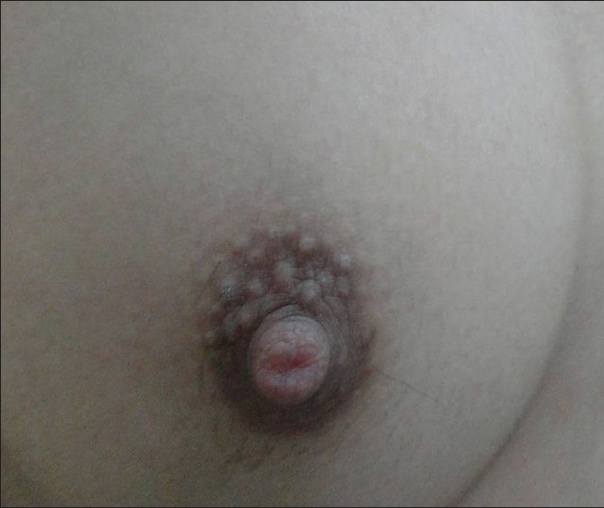
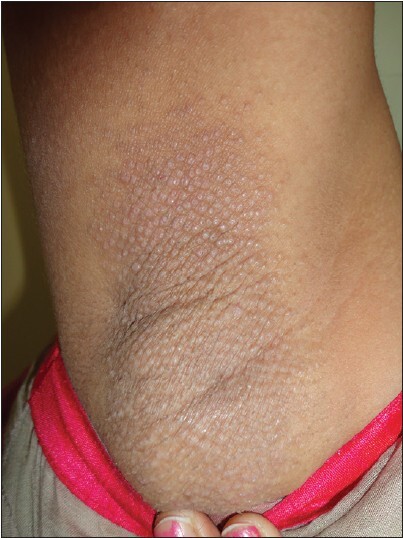
Апокринная потница может сохраняться всю жизнь. В некоторых случаях она регрессирует во время беременности или с наступлением менопаузы.
Если нет проблем с зудом или косметическим дискомфортом, лечение не требуется.
Спасибо за внимание!
UPD:
Методы лечения апокринной потницы (болезни Фокса-Фордайса)
Единой и эффективной для всех пациентов схемы лечения не существует, после окончания курса лечения может произойти рецидив. К методам лечения первой линии относятся местное и пероральное применение ретиноидов, клиндамицина, интрадермальных или местных кортикостероидов, ингибиторов кальциневрина и оральных контрацептивов.
Врач может назначить следующие варианты:
Местная терапия (воздействие на кожу):
Лучше подбирать лекарственные формы в виде гелей, лосьонов или лёгких кремов, они с меньшей вероятностью вызовут дополнительную окклюзию (закупорку) потовых желез, чем жирные кремы или мази.
1. Местные кортикостероиды. Предпочтение отдается кортикостероидам низкой активности (класс I, иногда II класс кратковременного действия). Обычно назначаются при наличии зуда и/или признаков воспаления. Наносят дважды в день до уменьшения выраженности симптомов, а затем сокращают частоту применения до 2–3 раз в неделю. Рекомендуется использовать длительно, курсами по несколько недель с перерывами, но врач может подбирать индивидуальный режим применения.
2. Местные ингибиторы кальциневрина (например, такролимус или пимекролимус) также могут назначаться для снятия зуда, в отличии от кортикостероидов, и не вызывают атрофии (истончения) кожи, но могут вызывать дискомфорт в виде жжения.
3. Для уменьшения внешних проявлений назначают местные ретиноиды, такие как третиноин или адапален. Считается, что они уменьшают закупорку протоков желёз, но повышают чувствительность кожи к солнечному свету и могут вызвать дополнительное раздражение кожи - ретиноевый (ретиноидный) дерматит. Схема применения подбирается индивидуально, в зависимости от переносимости, начинают со средств с низкой концентрацией действующего вещества. У особо чувствительных пациентов нанесение препарата через день переносится лучше, чем ежедневное применение.
4. Местное нанесение антибиотиков, обычно это клиндамицин (гель или лосьон 1% клиндамицина дважды в день). У некоторых пациентов, улучшение наступает уже в первые несколько недель, однако механизм действия остается неясным.
Пероральные препараты (принимаемые внутрь):
1. Оральные контрацептивы на основе эстрогена эффективный метод лечения для женщин, однако после прекращения приёма сыпь, скорее всего, появится снова.
2. Пероральный изотретиноин (Роаккутан, Акнекутан, Сотрет), более эффективен, чем наружная форма, однако побочные эффекты могут быть достаточно серьёзными, особенно при возникновении незапланированной беременности. Препарат назначается строго под наблюдением дерматолога.
Деструктивные методы:
Назначаются в тяжёлых и резистентных случаях, не поддающихся терапии первой линии. Все деструктивные методы лечения трудоёмки и травматичны из-за большого количества очагов, могут оставлять рубцы и разрушать волосяные фолликулы.
Варианты включают: хирургическое иссечение, лазеры (фракционный фототермолиз), инъекции ботулотоксина (в случае, если причиной закупорки служит гипергидроз), фототерапию, электрокоагуляцию, кюретаж и микроволновую терапию.